La prémédication à visée anxiolytique et/ou sédative pour une chirurgie relève plus de l’habitude que de critères solides. Soit.
Voici mes pratiques.
Sédation et anxiolyse
Billets ayant attrait à l’anesthésie-réanimation. Pédagogie. Pharmaco. Monitorage.
La prémédication à visée anxiolytique et/ou sédative pour une chirurgie relève plus de l’habitude que de critères solides. Soit.
Voici mes pratiques.
Sédation et anxiolyse
Je viens de recevoir ce mail :
« Je suis en DCEM4 et je viens de passer l’ECN ( et d’avoir les résultats).
Je me permets de te contacter car je pense me tourner vers l’anesthésie-réanimation puis vers la réanimation médicale ou les maladies infectieuses, n’étant pour le moment pas trop intéressé par le côté anesthésie de la spécialité.
A la base je voulais faire un DES de spé med et l’un des deux DESC sus-mentionné mais je n’ai trouvé aucune spécialité médicale m’intéressant vraiment. »
Cette question, je pense que je l’ai tous les ans à la même date 🙂
WARNING ce texte n’est pas à jour, il a été écrit en 2012, il y a depuis de nouvelles recommandations notamment sur le diabète
L’anesthésie est une spécialité ambivalente : anesthésie/réanimation, science/sorcellerie. La pratique médicale en anesthésie est donc à la croisée des chemins entre habitudes et données scientifiques. J’emploie à dessein « habitude »…
La prémédication est la première intervention médicamenteuse du médecin anesthésiste. Elle a plusieurs objectifs : anxiolyse, parfois sédation, lutte contre la douleur, prévenir la douleur chronique, prévenir les nausées/vomissements post-opératoires et stabiliser la physiologie du patient (glycémie, pression artérielle, etc.)
Ce dernier point est presque bien codifié aujourd’hui, en tout cas c’est celui qui fait le plus l’objet de travaux scientifiques. Je rapporte ici ce que je fais dans le cadre de la chirurgie programmée pour des interventions qui durent plus d’une heure où le patient sera hospitalisé. En chirurgie/médecine ambulatoire il faut être plus simple et le mieux est probablement de ne faire aucun changement dans les habitudes du patient.
Ce matin, Dominique Dupagne a partagé un article de Libé traitant de l’influence de la visité médicale. Dans cet article de presse, aucun lien n’était tissé vers le billet d’Atoute.org sur la thèse d’Etienne Froisset.
Je suis frappé par le fait que les médecins croient échapper à l’influence publicitaire. Les études prouvent que nous sommes influençables et influencés par la visite médicale. C’est la raison pour laquelle je la refuse.
Trois gardes. Trois gardes en six jours, c’est trop. Je le sais bien mais souvent ça passe… Là quand les difficultés s’amoncellent sur les trois gardes, sur trois sites différents, la stature médicale se fissurent.
Au fil de la nuit le sentiment de ne pas avoir « LA » bonne idée est d’autant plus désagréable que l’on voit le patient se dégrader à vitesse grand-V. Les IDE rappellent dès que je quitte la chambre, je réexplique, impuissant, j’ai le sentiment depuis le début de la nuit que je ne pourrais rien pour ce patient mais il est jeune et tout le monde s’inquiète. Le lendemain matin, l’oeil du grand chef est difficile à encaisser. Vraisemblablement je quitte la garde en laissant un patient mourant.
Même en décrochant son téléphone, même avec la sympathie des collègues de galère nocturne, la sensation de solitude est bien là.
Alors voilà, je vais essayer de faire comme à chaque fois, me dire que j’ai fait les choses avec la meilleure intention possible, mais ça pèse. Dans quelques minutes, je vais regoûter à l’air du jour, à la vie. Appuyer sur les pédales de mon petit vélo vers ‘m baraque me reconnectera aux miens. J’espère qu’un peu de sommeil gommera le poids sur la poitrine.
L’anesthésie-réanimation est une spécialité vaste, on peut s’occuper de nouveaux-nés comme de vieux déments pour les aider à guérir d’une banale fracture ou d’une perforation de l’oesophage par un ostéophyte. Ca n’est pas facile de trouver sa voie, de savoir ce qui nous fait vibrer dans notre pratique et ce que l’on ne veut pas faire. Et il faut parfois louvoyer avant de trouver le bon cap. Aujourd’hui ça fait un mois que je suis revenu au CHU. Et je suis content 🙂
J’ai mis du temps à comprendre que l’activité médicale que je préférais était ici, auprès des patients opérés de chirurgie digestive « lourde ». Ici, une grande spécificité est l’implication des médecins anesthésistes dans le post-opératoire. Nous tournons dans les services le matin pour suivre les patients au jour le jour que ça soit aux soins intensifs ou en salle « standard ». Le soir, à la contre-visite, on fait la synthèse avec le chirurgien d’astreinte. Cette organisation est contraignante mais je trouve cette activité tellement gratifiante que j’accepte les horaires. Evidemment, le CHU reste le mammouth que l’on connait avec son inertie et ses contraintes hiérarchiques mais j’ai compris qu’en portant le focus sur les points positifs plutôt que les négatifs, on vivait tout de même beaucoup mieux 🙂
Cela a donc été difficile pour moi de me connaitre suffisamment pour trouver ma voie. Dans l’imaginaire médical chirurgical collectif, l’anesthésiste est bien souvent un simple gazier doublé d’un empêcheur de tourner en rond. Ainsi les dernières années j’ai vu mes amis et collègues partir vers le libéral pour associer volume de travail et rémunération et d’autres vers des centres hospitaliers généraux… pour se préparer au libéral 😉 Ici je pense que nous apportons un vrai plus aux patients en les suivants des soins intensifs au service conventionnel. Moi qui ai hésité entre une spécialité médicale et la réanimation j’ai trouvé dans la médecine péri-opératoire un compromis que j’aime.
Semaine d’astreinte. Dimanche après-midi, je reviens pour (re)faire le tour aux soins intensifs et soins continus avec l’interne de garde puis enchaîner sur mes visites préanesthésiques (ouch ! 11 entrées pour demain)
En passant devant la petite cafèt de l’hôpital, juste après la cour des miracles, j’aperçois tout sourire une patiente qui nous a tracassé toute la semaine. C’est une jeune patiente d’environ 25 ans, obèse, qui vient de faire une pancréatite biliaire. Prise en charge tôt, les chirurgiens lui ont fait sauter sa vésicule biliaire. Non sans mal pour nous… patiente difficile, dans ses antécédents on note un syndrome douloureux chronique mal étiqueté , encore un mal qui ne dit pas son nom. Elle est droguée par je ne sais combien de lignes d’analgésiques et d’anxiolytiques mais je n’ai pas l’impression qu’un médecin ou un soignant est finalement réussi à lui tirer les vers du nez… Bref, c’était compliqué. Chaque contrôle biologique ou perfusion était une bagarre intense (et quand il faut tourner dans 5 services différents, une patiente comme ça, on les adore). Elle refusait les actes infirmiers et exigeait à chaque fois la présence d’un médecin, elle a refusé la belle perfusion pratique qu’on lui proposait… Au début de la semaine je me disais : « très bien, voilà la Médecine 2.0 avec le patient qui devient plus acteur dans ses choix thérapeutiques »… mais il faut avouer qu’à la fin de la semaine j’en avais vraiment plein les bottes.
Heureusement l’évolution a été rapidement favorable : elle sort aujourd’hui. Elle sort avec un joli paquet de viennoiseries sous le bras, encore un beau succès thérapeutique !
Ce mois ci un édito d’Anesthesiology ouvre une réflexion sur la ventilation des patients endormis bénéficiant d’une ventilation mécanique.
Cet article permet de s’interroger sur les modalités optimales de ventilation mécanique d’un patient aux poumons sains (sujet dont la pertinence équivaut à peu près à de la sodomie de diptère en vol dans 98% des cas) et sur les modalités de réveil. L’auteur se pose un peu en visionnaire. Après une courte explication de texte sur le réveil des patients, il propose de laisser les patients en hypercapnie légère durant les interventions. Les arguments sont plus que minces et non évalués scientifiquement, mais l’auteur a envie de remettre en question les pratiques alors il se lâche ! je me demande sincèrement comment ce genre d’édito passe dans de grandes revues internationales comme ça… S’il suffit de pondre une idée et d’écrire trois lignes invitant la terre entière à changer de pratique, je commence demain.
Peu importe, ça me donne une excuse pour causer du réveil en anesthésie 🙂
Salut tout le monde,
comme je viens de l’écrire en commentaire d’un billet sur le blog de l’excellent Borée, j’aimerais que l’ondiscute des liens entre les médecins anesthésistes et les autres disciplines.
Je sais que notre métier relève parfois de la sorcellerie et même si John Snow nous explique bien à quoi on peut servir, des questions peuvent subsister. Ainsi j’aimerais savoir si vous, chers Collègues, êtes intéressés par une discussion ouverte sur nos pratiques, un peu comme lorsque la discussion s’était ouverte sur Twitter sur les relais AVK en préop…
Je pense que l’on sait tous comment se joindre les uns, les autres, la conversation peut démarrer ici dans les commentaires, ou par mail, sur Twitter (#lesanesthesistespeuventetregentilsetconfraternels si ça vous convient 😉 )
A bientôt j’espère 🙂

Les blocs opératoires sont régulièrement souillés par des conflits interpersonnels sans intérêt. Ca me choque, j’ai besoin de vous en parler, je repars donc un post brut de décoffrage en mode caliméro.
Appendicectomie à faire en urgence. C’est le matin, tout le monde est frais, easy. Patient de 16 ans, 70 kg, RAS à part appendicitounette (un petit scanner pour irradier à pas cher au passage.)
Mon ami et collègue John Snow a ouvert un blog récemment;
Comme il est plus doué pour raconter ses histoires que pour faire du SEO j’espère lui donner un petit coup de pouce en publiant ce lien 🙂
Bonne lecture
Hier garde.
Thème pédiatrie.
Pendant le repas, le vieil interne de chir ped qui prend des astreintes de senior nous appelle pour une gamine à qui il faut réduire une fracture du poignet. Ok, no problemo. Elle est un peu stressée me prévient-il. Soit.
Je monte tranquillement aux urgences en espérant qu’ils aient réussi à lui mettre une voie veineuse pour la soulager. Si c’est le cas, l’anesthésie sera réglée en 5 minutes.
J’arrive dans le couloir des urgences pédiatriques et je découvre une blondinette de 11 ans entourée de parents bécébégés. Atypique dans ce CH où la population est l’une des plus pauvres de France. Ils ont du se perdre… A mon entrée dans la pièce je vois une gamine hurlante, qui se contorsionne sans que j’ai même pu ouvrir la bouche pour en placer une. Une barbie en furie avec un poignet cassé. Bon, mon enthousiasme s’émousse un peu.
Je pars chercher le dossier et je reviens en me concentrant pour faire ma tête-de-gentil-docteur-des-enfants que je ne suis pas. On l’a barbouillée de prilocaïne mais même avec ça je sens que ça ne va pas être commode. Je lui explique gentiment qu’on va l’endormir pour réparer son poignet : elle ne veut pas et se remet à hurler. Je recommence avec des mots différents, si le masque lui fait peur on peut placer une petite-minuscule-riquiqui perfusion grâce à la crème magique : elle se débat et veut partir sans même que je ne la touche. Je lui explique que ça n’est pas marrant de prime abord mais que l’on fera tout pour qu’elle ait le moins mal possible et que dans la vie les bobos c’est ennuyeux mais -un peu fataliste- ça arrive et on peut les réparer… Et là la phrase choc :
« je m’en fous, j’veux pas, je suis une cliente, je fais ce que je veux »
oui, je répète (CTRL-V)
« je m’en fous, j’veux pas, je suis une cliente, je fais ce que je veux »
aie aie aie
parfois la loi des séries nous en met plein la tronche, hier :
– premier bloc de viscérale : ventilation compliquée + intubation vraiment difficile, technique appropriée -> patient OK
– deuxième bloc d’uro : bronchospasme majeur au réveil, jeune, roux, hyperstressé, pourtant la légende (BMJ) nous dit bien de nous méfier 😉 -> réendormi et reextubé sous halogénés
– énième colo : la vache, elle veut pas remonter cette tension, c’est quoi ce bazar !? tiens, regardes le scope :
choc cardiogénique sur thrombose de l’IVA prox (je vous passe la voie centrale à l’arrache qui monte en jug histoire de nous simplifier la vie)
– reprise programmée de chir ortho chez un jeune pour une infection de matériel, je lui mets sa voie centrale en sus-clav comme on aime bien faire maintenant, tout se passe bien… rachianesthésie, ok, démarrage des antibios après prélèvements osseux : réaction anaphylactique sévère -> adré 200 gammas ! Chaud, mais OK.
– la petite dernière de la soirée, Mme pas-de-bol, 49 ans, mort subite sur IDM le matin, récupérée, stent sur diag + kissing balloon sur IVA, refroidie aux USIC… évolution vers un état de choc… discrète errance diagnostique (sic) pour finir au bloc dans la nuit :
merci clopi, merci abcixi, merci Angioseal. (bloc ok, patiente en réa med désormais)
et oui, c’était bien la même journée 😉
Un jour à l’internat miteux du CHU, je vois mes collègues en effervescence autour d’un gars que je ne connais pas. C’est un anesthésiste libéral. Il vient au CHU pour un DU et se replonge le temps d’un repas dans l’ambiance de la grande maison. Il nous raconte son activité et très optimiste (ou drogué) il nous propose de venir le remplacer. WTF !? euh ? nous ? les péquenots d’internes ? Bon d’accord. Ca fait peur mais d’accord. L’attrait de la nouveauté (et des revenus) est trop fort : on fonce !
Non sans avoir vérifié que nous étions aptes sur le plan administratif on se répartit sa semaine de vacances du printemps. Me vl’a donc embarqué pour quelques jours de boulot dans la “grosse clinique locale”. #fear.
Je suis irrité. Je viens de passer plusieurs jours loin de chez moi pour suivre la troisième session d’un DIU et j’ai l’impression d’avoir perdu mon temps. Je déteste ça.
Dans les blocs opératoires, on utilise tous les jours des drogues hyperpuissantes sans savoir ce que l’on fait, c’est LE drame de l’anesthésie. On se rassure en constatant rapidement un résultat. On met un hypnotique, le patient dort ; on administre un curare : le patient ne bouge plus. Le sujet délicat c’est la gestion de la douleur. Je mets dans les veines de mes patients des morphiniques mais clairement je ne sais pas ce que je fais. C’est inquiétant non ?
Durant mon premier semestre, j’étais perdu. Comme tout le monde, j’ai acheté un ou deux bouquins. On ne connait rien à cette spécialité mystérieuse avant de la pratiquer. Jamais pendant les études de médecine on nous explique l’anesthésie. Dans les manuels, je lis des posologies, et en pratique je vois mes seniors rigoler quand je leur demande la dose qu’il faut mettre : « qsp dodo ! » qu’ils me répondent. Bon, je ne vais pas aller loin avec ça… j’étais désemparé de constater que la pratique anesthésique était à mille lieux d’une discipline que j’aime beaucoup également : l’infectiologie. En matière de traitement anti-infectieux il y une posologie et une durée de traitement à respecter. Point-barre. En anesthésie, c’est l’anarchie.
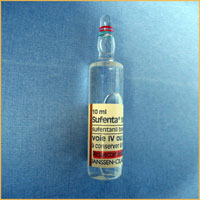 L’autre truc que je ne comprenais jamais c’était la gestion des réadministrations des morphiniques et cette phrase : « pfiou qu’est-ce qu’il consomme celui là ! » aka « plus t’en mets plus faut en mettre ». Je ne comprenais pas. Aujourd’hui je comprends à peine plus. Les morphiniques sont des drogues hyper compliquées à gérer. Tellement que certains services d’anesthésie belges les utilisent de moins en moins ! (Finalement ce sont nos vieux patrons de chirurgie qui luttaient contre les administrations de morphine en post-op qui avaient raison ! )
L’autre truc que je ne comprenais jamais c’était la gestion des réadministrations des morphiniques et cette phrase : « pfiou qu’est-ce qu’il consomme celui là ! » aka « plus t’en mets plus faut en mettre ». Je ne comprenais pas. Aujourd’hui je comprends à peine plus. Les morphiniques sont des drogues hyper compliquées à gérer. Tellement que certains services d’anesthésie belges les utilisent de moins en moins ! (Finalement ce sont nos vieux patrons de chirurgie qui luttaient contre les administrations de morphine en post-op qui avaient raison ! )
Aujourd’hui je me bagarre dans les blocs pour montrer que toutes les réactions du patient ne sont pas de la douleur, il faut serrer les dents et résister à l’angoisse de mal lutter contre la douleur du patient. Difficile. Le patient a des réflexes, depuis des dizaines d’années on enseigne qu’il faut supprimer ces réflexes avec des morphiniques car ce sont des traductions cliniques de douleur. En fait on en sait rien. Il est super fréquent de constater que les réactions hémodynamiques s’estompent d’elles-mêmes sans rien faire. Auparavant on administrait 10 gammas de suf et on pensait que la résolution de la tachycardie était liée à un contrôle de la douleur… c’est l’histoire du Mucomyst qui guérit la bronchite qui guérit toute seule…
Dans notre région nous avons la chance de côtoyer beaucoup de médecins anesthésistes belges au fil de notre formation. Leur parcours est beaucoup plus axé sur l’anesthésiologie, et moins sur la réanimation. J’ai l’impression qu’ils vont plus au fond de leur discipline. Certains patrons belges ont une expertise très forte. C’est le cas de Marc De Kock à propos des morphiniques. Allez l’écouter, c’est passionnant.
http://www.centreaudiovisuel.be/emc/emc/Podcast_interuniversitaires/Podcast_interuniversitaires.html
Le travail au bloc opératoire est un travail d’équipe, c’est ce qui fait tout l’intérêt et les joies du métier mais aussi ses difficultés et ses peines. Tout petit, premier semestre frais (é)moulu du premier ECN je suis interne dans un centre hospitalier dit de périphérie. Je fais mes premières consultations dans les étages et je découvre plein de trucs marrants.
Un article sur la nutrition en réa est sorti dans le NEJM au mois d’Août. Il s’agit de l’étude EPaNIC. Je vous la fait courte : l’administration précoce (dès l’entrée) de nutrition parentérale en réanimation était délétère dans leur étude.
Ainsi malgré plusieurs études qui démontraient par le passé le rôle néfaste d’un déficit calorique en début de réanimation, la solution ne semble pas être une nutrition parentérale « HYPERprécoce ».
Néanmoins d’autres équipes s’apprêtent à publier des travaux n’allant pas dans le même sens. L’équipe suisse de C. Pichard a produits plusieurs abstracts dans es congrès de nutrition récents (ESPEN et JFN). Ils ont mené un protocole à mon sens plus proche de la réalité clinique. Ils ont inclus des patients qui ne recevaient pas leur cible calorique (définie par calorimétrie ou 25-30 kcal/kg/j) par voie entérale à J3. Ils ont alors randomisé les patients entre poursuite de la nutrition entérale seule (NE) ou complémentation par de la parentérale (NPC). Ils n’ont pas « laissé tomber » leur groupe NE car leur patient recevaient 73% +/-27% de leur besoin calorique. Conformément à ce qui était prévisible/souhaité le groupe NPC recevaient 100% +/- 16% des objectifs. La conclusion est que les patients du groupe NPC étaient (très modérement) moins sujets aux infections. Il y a par contre un plus grand intérêt en terme de sevrage respiratoire avec une diminution de la ventilation mécanique de presque une journée. Un biais m’a sauté aux yeux : pas d’aveugle possible ici… le médecin serait il plus enclin à extuber le patient du groupe parentérale 😉 ?
Les deux études me paraissent être complémentaire pour nous suggérer de ne pas nous jeter sur la parentérale à la phase très précoce en réanimation (3-4 jours). En effet à cette période la production endogène de glucose et la lipolyse sont très importants limitant clairement l’intérêt d’un apport glucido-lipidique. Je retiens personnellement de ne pas démarrer aujourd’hui une nutrition parentérale complémentaire ou exclusive avant une semaine chez les patients antérieurement normaux. Je serais probablement plus vigilant pour démarrer une nutrition parentérale complémentaire chez des patients déséquilibrés surtout les dénutris mais probablement aussi les obèses.
Je me pose toujours la question des apports protéiques précoce, peut-être une piste de recherche à suivre…
Enfin cette nouvelle joute scientifique est une excellente illustration au fait qu’il faut savoir attendre avant de modifier ses pratiques à cause de la littérature scientifique.
P.S. il existe aussi récemment une étude rétrospective de l’équipe de Heyland qui ne trouve pas d’intérêt à la supplémentation avec une parentérale. Je trouve les résultats suisses très très modérés
P.P.S. lors de sa présentation orale le Dr Thibault qui a présenté l’étude dont il est question ici n’a pas oublié de remercier un industriel produisant de la parentérale qui a largement soutenu son travail en Suisse…
Au moins d’Aout dernier est paru dans le NEJM un article (l’étude EPaNIC) qui a secoué mes petits neurones, ils ont encore fait fort ces belges…
Casaer MP, Mesotten D, Hermans G, et al. Early versus late parenteral nutrition in critically ill adults. N Engl J Med 2011;365:506-517Il s’agit d’un article qui a évalué un soutien nutritionnel précoce (en plus de l’entéral) à l’aide d’une nutrition parentérale dans des services de soins intensifs. J’ai pris une bonne petite claque et je ne boude pas mon plaisir ambigu de me contredire et de déclamer au milieu de nulle part : « Merci la Science ! » Cet article conclue qu’il est délétère pour les patients agressés non dénutris de recevoir précocement une nutrition parentérale complémentaire pour obtenir rapidement les objectifs caloriques. Le rationnel pour cette question est un écart entre les recommandations américano-canadienne et européenne. Outre-atlantique on ne se jette pas sur la nutrition mixte avant 7 jours alors que l’ESPEN prône une stratégie plus agressive.Cette question m’a vraiment intéressée parce qu’elle était omniprésente pour les patients dont je m’occupais auparavant en chirurgie viscérale. En effet il existe un rationnel physiopathologique (la lutte contre l’auto cannibalisme) pour proposer tôt une nutrition artificielle aux patients de soins intensifs (je précise plusieurs fois ce terme car les patients de l’étude EPaNIC semblent moins défaillants que des patients de réanimation français). Et les résultats de cette étude remettent fortement en question ce raisonnement. Comme quoi, même avec l’intention de bien faire on fait mal de temps en temps.Quelques remarques amusantes en vrac :
– ces équipes continuent d’utiliser des protocoles d’insulinothérapie agressive alors que c’est fortement remis en question. OK, le dernier auteur est à l’origine d’un des articles majeurs dans le domaine, elle semble continuer à faire ce qui marche chez elle (et peut être pas ailleurs) Ils ont entre 1,5 et 4% d’hypoglycémies. La grande étude qui remettait cette pratique en question trouvait quand même une différence en terme de mortalité en faveur d’une insulinothérapie prudente vs agressive…
– j’ai beaucoup aimé le critère « sortant de réa » plutôt que « sorti de réa » ça n’est pas @Taltyelmna qui contredira ça !
– je suis déçu qu’il n’y ait pas plus de discussion physiopathologique pour expliquer les résultats
– une différence de 6% sur durée de séjour avec la moitié des patients qui restent 3-4 jours, est-ce cliniquement pertinent ?
– quand même encore une majorité de patients de chirurgie cardiaque, une population assez spécifique tout de même… Différente de patients reçus en urgence ou de multidéfaillants comme on peut en voir dans les réas françaises (les résultats seraient-ils accentués ?)
– les auteurs ont reçu des sous de Baxter et tout est publié, c’est bien non ? Ne cédons pas à la paranoïa et ne racontons pas que les résultats auraient été encore plus défavorable pour la parentérale en l’absence de sponsors (je sors -> … )
– pourquoi les auteurs nous racontent encore du post-hoc alors que la portée statistique de ce genre de résultats est faible ? Et bien je pense que ce sont bizarrement des données qui rentrent dans nos esprits ! Et ici l’analyse post-hoc portant sur un sous groupe de patients ne pouvant recevoir de nutrition enterale fait particulièrement écho avec ma pratique des mois passés… Ces patients « digestifs » n’aiment pas non plus recevoir plein de calories dès le départ.Par ailleurs j’aime bien lire les lettres aux auteurs d’un article, ça m’aide à comprendre la portée des recherches sur le domaine, bien utile pour les bizuths comme moi. Cependant on peut se demander comment certaines lettres arrivent à être publiée, le niveau des questions tient parfois du bâton tendu pour se faire battre. Mais mais mais, y’en à des bienset j’ai apprécié le commentaire de M. Bruce Bistrian parce que je pense tout pareil 😉 : essayons de ne donner que des protéines au départ puisque l’organisme produit plein de glucose et qu’il possède d’importante réservés de lipides…En conclusion :
1) Encore une rengaine à la mode de l’industrie qui prend du plomb dans l’aile : la nutrition mixte ne semble pas être la panacée et comme l’écrit M. Paul Marik il aurait été très intéressant d’avoir un troisième groupe sans parentérale (Baxter ne devait pas être d’accord ;-)2) j’aimerais vraiment vraiment beaucoup que l’on trouve des critères clinico-biologiques pour mieux décider la prescription de nutrition artificielle. Pour les situations caricaturales, pas de problèmes on s’en sort très bien avec la clinique. Mais il existe toute une frange de patients où la conduite à tenir est peu claire à mes yeux. Et les dernières recommandations françaises n’améliorent pas ce point à mon sens. Il s’agit de ces patients à risque parce que vivant une agression particulièrement délétère. On se demande combien de temps ils peuvent tenir sans soutien nutritionnel… Ainsi je trouverais formidable qu’un panel de critères (SOFA + inflammation + aminogramme ??? et ou des tests métaboliques fonctionnels) nous renseignent pour mieux décider du moment opportun pour prescrire la nutrition et surveiller sa tolérance à court terme.
En ce moment c’est la fin du Mercato. Les anciens assistants trouvent des postes à droite à gauche. Ça bouge beaucoup. La concurrence entre les établissements est palpable. C’est à celui qui aura l’équipe la plus sympa, l’activité la plus variée et intéressante avec des contrats négociés comme des managers frais moulus des grandes écoles de commerce. Les chiffres qui s’alignent font briller les égos. Ils sont nombreux les radiologues, anesthésistes et chirurgiens qui peuvent se targuer de cette évolution. Je n’ai plus envie de les entendre.