Je suis régulièrement embêté par des bradycardies chez les patients qui ont pris leur bêta-bloquant le jour de leur opération. J’observe souvent une bradycardie associée à une PA basse au décours de l’induction. Souvent l’atropine améliore la FC et la PA en ayant probablement augmenté le débit cardiaque. Ça m’embête d’autant plus qu’il s’agit majoritairement d’un mésusage des bêta-bloquants prescrit pour une HTA (poster rappel ici) ou alors pour une indication qui n’est pas en lien direct avec la morbidité cardiaque (migraine, HTP.) En anesthésie, on nous apprend à suivre les recommandations et à les prescrire le matin d’une intervention. J’appelle de mes vœux à une réflexion sur le sujet pour une médecine plus personnalisée.
Catégorie : anesthésie-réanimation
Billets ayant attrait à l’anesthésie-réanimation. Pédagogie. Pharmaco. Monitorage.
Cas clinique du jour. Particulièrement pour interne d'anest. Routine mais jouez le jeu en vous mettant la peau du médecin senior.
— nfkb (@nfkb) September 22, 2020
Contexte :
- Hôpital universitaire
- Chirurgie ambulatoire simple, pas d’ALR possible
- Dans la salle opératoire, l’équipe d’anesthésie est composée d’une IADE expérimentée et d’une interne sur la fin du cursus. Je supervise l’interne. Chirurgien PU-PH proche de ma génération, pointu sur son domaine.
- J’étais en repos la veille. En charge d’ un « gros bloc » stable dans la salle voisine. Personnel en nombre. Ambiance nominale. Petit-déjeuner riche en protéines, peu de yoyo glycémie/insuline
Voici ce que j’ai fait
Hello, toujours plongé dans mes lectures fondamentales sur la microcirculation je voulais vous partager une petite réflexion. Comme souvent, en tirant sur un sujet la complexité grandit…
A la base, je voulais juste partager un changement de pratique : depuis quelques années, je ne fais plus couler les solutés de remplissage « en débit libre ». Je préfère les administrer doucement. J’avais en effet entendu, sans allez lire par moi-même, que la perfusion rapide pouvait être délétère sur la microcirculation, notamment en accentuant des lésions du glycocalyx. Auparavant, j’avais tendance, assez connement dois je bien écrire, à mettre les cristalloïdes en débit libre. Je crois que je basais cette idée sur la conception que le cristalloïde restait en intravasculaire puis fuyait secondairement dans l’intestitium. Je me laissais alors flouer par une amélioration transitoire de la macrocirculation : j’ai prescrit 500 ml de cristalloïdes à quelqu’un que je pensais « répondeur au remplissage », il a monté sa PA (donc peut être son débit cardiaque), il a du transporté/donné plus d’oxygène aux tissus qui en avaient besoin, j’ai gagné mon pari. Quand on écrit tout ça noir sur blanc, on se rend bien compte du manque d’humilité et oserai-je d’intelligence dans cette réflexion. (Surtout quand on lit les travaux sur le sujet où l’augmentation de PA est fugace)
Avant d’écrire ce billet, je me suis refait une petite promenade dans Pubmed et j’ai encore creusé mon ignorance. Je me rends bien compte que je n’ai pas les outils pour comprendre la pharmacocinétique d’un soluté de remplissage pourtant une pratique de chaque instant dans mon métier. En tout cas je perçois bien qu’il faut bien identifier le contexte : ça n’est pas la même chose de perfuser un sujet sain réveillé et un patient en choc septique.
En tout cas, lire, enfin s’accrocher à lire, le livre de Thomas Woodcock, me force à me creuser les méninges. En pratique, j’y vois un plaidoyer pour moins d’interventionnisme. Combien de fois je m’abstiens de prescrire de l’eau et du sel face à une « petite diurèse » lors du tout de la nuit ? Souvent ! en regardant le patient et sa biologie, j’ai souvent assez d’arguments pour éviter de remettre 500 g d’eau et de sel dans le patient. Via Negativa.
P.S. l’international fluid academy vient de sortir un article de synthèse, je vais aller voir ça
^^ CLICK BAIT ALERT ^^
J’aime l’idée de toujours avoir une explication quand on prescrit un truc.
Je n’aime pas quand l’interne répond « c’est l’habitude ici » ou « parce que le Dr X fait ça » à ma question sur la justification de sa prescription. (Attention, une habitude de service peut être quelque chose de bien, ne me faites pas dire ce que je n’ai pas dit).
Depuis quelque temps, je lis sur l’albumine (comme soluté de remplissage). Franchement je n’ai jamais été à l’aise pour choisir entre albumine à 4% et albumine à 20%. Il y a bien sûr quelques situations « claires » en hépatologie. Mais l’hépatologie « médicale » n’est pas tellement de mon ressort. Je verse (ahaha) plutôt dans le périopératoire.
Alors pourquoi prescrire de l’albumine en péri-opératoire ? Recueil de réponses-memes :
- pour mettre autre chose quand on a déjà passé plein de cristalloïdes
- pour remonter l’albuminémie
- parce qu’on a plus de Voluven
- pour garder l’eau dans les vaisseaux
- pour éponger les œdèmes vers les vaisseaux
- pour mettre moins de volume de remplissage
- pour boucher les trous dans le glycocalyx
- pour transporter les médicaments (furosémide)
- comme soluté lors d’une plasmaphérèse
En dehors d’une infection de liquide d’ascite ou d’une hematemese, pourquoi prescrivez vous de l’albumine ? Merci
— nfkb (@nfkb) June 11, 2020
Je sais que je peux être jugé présomptueux rien que pour oser supposer des erreurs de raisonnement dans l’espace public. Franchement, je n’ai pas du tout la réponse à la question « dans quelles situations l’albumine va améliorer le pronostic de mon patient en périopératoire ? » mais je pense que prudence est mère de sureté et que lorsqu’on n’est loin de maitriser ce qu’on prescrit, il faut s’arrêter et aborder le problème différemment.
Une bonne façon d’aborder le problème c’est de lire, encore et encore et de garder un œil critique sur ce que nous faisons. Personnellement, j’achetais bien les idées sur le pouvoir oncotique, malheureusement, lorsqu’on lit sur l’équation modifiée de Starling expliquée et « popularisée » par le Dr Thomas Woodcock (voir aussi ici et là, attention c’est velu), on se rend compte que ça ne tient plus la route : les phénomènes d’absorption dans la majorité des capillaires ne sont que très transitoires.
L’albumine baisse dans l’inflammation, il y a probablement des mécanismes adaptatifs en jeu comme rendre disponible des acides aminés (pour le système immunitaire ?), pour de la régulation acido-basique ? Quand est-ce qu’on bascule dans le pathologique qui mérite l’intervention ?
Ensuite, si les colloïdes et l’albumine ont un pouvoir expansif plus élevé que les cristalloïdes, ça serait probablement en pompant de la flotte au détriment du glycocalyx, contribuant ainsi à une plus grande dilution de l’hémoglobine, pas glop.
Il y a aussi des signaux qui laissent penser que l’albumine peut-être bénéfique chez certains patients. Peut-être certains chocs septiques ? Mais aujourd’hui, je pense qu’il y a beaucoup de remplissage par albumine qui répondent juste à notre envie de *faire quelque chose* sans que ce quelque chose soit clairement positif pour le patient. Et si l’albumine permettait de sauver des vies chez des patients choc septique, j’en doute quand il s’agit d’une administration au bloc au cours d’une longue chirurgie… et le coût d’une solution d’albumine est quand même d’une cinquantaine d’euros !! (100 ml SAC 20% ou 500 ml SAD 4% c’est kif-kif chez moi en terme de prix).
En conclusion, je me vois assez bien freiner encore plus ma prescription de ces solutés dans les mois à venir. A moins que je pige (ou qu’on m’explique, cher lecteur, ne te prive pas de me donner ton avis en commentaire !) de nouveaux trucs pour améliorer le pronostic des patients.
Bonne semaine à tous !
P.S. pour équilibrer ce post voici un article récent conseillé par @rombarthelemy sur l’albumine, le glycocalyx et la microcirculation. (bon l’article est sponso par un équivalent espagnol de LFB : Grifols) https://annalsofintensivecare.springeropen.com/articles/10.1186/s13613-020-00697-1
Ça fait longtemps que je suis attentif au sujet des nausées et vomissements post-opératoires grâce à l’encadrement dont j’ai bénéficié en tant qu’interne. Je pense que c’est un problème assez simple à cerner c’est donc dommage de le négliger.
Vous connaissez le problème, avec les douleurs c’est la principale source d’inconfort des patients après une intervention. Il y a des patients et des interventions à risque, si vous me lisez il est fort probable vous connaissiez le topo, sinon commencez par les recos SFAR
Quelques points qui méritent d’être soulignés et dont j’aimerais débattre avec vous :
In my department we do around 40-50 free flap surgeries for ENT cancer per year. Here is the usual process
L’un de mes principes forts c’est de savoir pourquoi on donne un traitement à un patient. (L’autre dada c’est de travailler à bien donner le traitement.) Ainsi je travaille depuis un moment à limiter l’oxygénothérapie inutile.
Aujourd’hui, je passe le clavier à Minh, qui avec son style et des nouvelles publications que je ne connaissais pas (recos BTS) renforce le message. Je lui passe le clavier.
Hi !
Yesterday I was attending as an anesthesiologist for a very old lady having a very long surgery. ENT surgery for cancer with a brachial freel flap reconstruction. I have to say that I do not know nothing about this medical litterature but I write this as quick memo for later. There also some tidbits about scarring.
- what about giving aspirin one week before the surgery ? does the risk of more transfusion outweights the benefits ?
- what about giving NO donors before the surgery or at least NO rich food like beetroot concentrate ?
- what about aiming for an hematocrit between 27 and 30 % for good hemorheology ?
- what about maintaining a good mean arterial pressure and keeping a very shallow window of 60-70 mmHg ?
- is there a place for intravenous isorbide dinitrate during surgery ?
- is there a place for rinsing the flap with heparinized solution and or nitrates ?
- should we use more albumin or fresh frozen plasma to preserve glycocalyx of the microcirculation in the flap ?
- in the post-operative ward, might photobiomodulation with red or more seriously infrared lights help tissue metabolism ?
- should we encourage even more patients to move after the surgery to rise cardiac output ?
- is there a place for zinc and ascorbic acid supplementation or proline to enhance collagen production ?
Cet article a été déplacé sur mon blog substack (1) L’allergie à la pénicilline – by nfkb – hic & nunc (substack.com)
Lors d’une garde récente, j’ai eu une discussion très intéressante avec mon collègue adoré G. La conversation portait sur l’utilisation de la noradrénaline diluée, les pour, les contres, etc. Mes commentaires a posteriori du billet original restent valables mais je tiens quand même à en reparler parce que je pense que le sujet est très important.
Depuis la publication fin 2017 du billet sur la noradrénaline diluée en anesthésie, j’en ai vraiment beaucoup fait. Avec un peu plus de recul, je peux vous apporter un peu plus d’éléments pratiques. je rappelle qu’en anesthésie-réanimation on parle souvent de « gammas » pour parler de microgrammes (µg)
J’ai eu la chance d’être formé dans des services qui ont une longue histoire de soins de patients avec des pathologies oesophagiennes et gastriques. J’ai lu avec attention le RETEX d’inhalation pour une FOGD dans la newsletter #10 de l’Anesthesia safety Network. Les patients qui ont une achalasie de l’oesophage sont probablement parmi les plus à risque d’inhalation. Il y a d’autres situations similaires comme les patients ayant eu une oesophagectomie avec gastroplastie intrathoracique, le patient souffrant d’une occlusion intestinale aigüe haute ou encore d’une épistaxis avec beaucoup de sang ingéré. Bref, vous connaissez les situations.
Avec l’expérience, nous avons mis en place des stratégies complémentaires pour limiter le risque d’inhalation. Je vous propose d’y réfléchir en équipe chez vous :
- Regarder l’imagerie ou en parler avec le chirurgien quant à une éventuelle dilatation gastrique ou intestinale (corollaire : se former à l’échographie pour évaluer le pylore)
- erythromycine, 250 mg IV en prémédication
- SNG en aspiration à – 20 cmH20 avant d’arriver au bloc (attention à la distance à la narine si achalasie ou gastroplastie, plutôt 40 cm que les 60 cm habituels)
- distribuer des rôles si régurgitation, nommer la personne qui bascule la table d’opération
- induction plus profonde que d’habitude avec anticipation de la dégradation hémodynamique en utilisant un vasopresseur dès l’induction. J’utilise personnellement de la noradrénaline très diluée (16 gammas/ml) entre 20 et 40 ml/h (0,3 à 0,6 mg/h) pendant l’induction
- certains évoquent l’idée d’intuber en premier dans l’oesophage avec une grosse sonde pour diriger le vomissement à l’extérieur de la bouche du patient, à discuter
- canule d’aspiration chirurgicale (type Yankauer) en aspiration dans l’oropharynx dès la laryngoscopie, à coincer sur le côté gauche du laryngoscope
Ce même billet a été publié dans la newsletter #11 de l’ASN. Lisez les et soutenez le travail du Dr Frédéric Martin, ça vaut la peine.
WeAre2018
J’ai pris un abonnement à You Tube Premium. Je sais, ça n’est pas du tout Jocko friendly. Toujours est-il que je me retrouve à glander en lendemain de garde à voir ce que me propose YT. Comme j’ai regardé la vidéo des collègues blogueurs de Blockchoc (branding presque aussi foireux que nfkb0.com non ?) et du gazier.com You Tube me propose d’autres vidéos du congrès WeAre2018. J’avoue qu’après un passé étudiant de syndicalisme appuyé je me sens très loin des organisations comme l’AJAR et les congrès français que j’ai faits m’ont très déçu par leur conformisme et les marronniers défraîchis (#tautologie). Et bien là je suis vraiment séduit et ces vidéos ont été excellentes pour accompagner une séance de home-trainer à la cool.
Je vous conseille particulièrement ces deux là, la première parce que le sujet me tient à coeur +++ et ça fait du bien d’entendre quelqu’un dire ce que je pense mieux que moi (j’ajouterais volontiers des notions de leadership et d’exemplarité à ce topo). La deuxième parce que malgré les difficultés quotidiennes il faut bien renforcer et constater la puissance et la beauté de notre métier, merci pour ça !
Je me sens naze de ne pas avoir l’énergie, la motivation, l’envie de participer à la croissance de ma spécialité comme le font les anesthésistes-réas de l’AJAR. Ça faisait un moment que l’idée d’un congrès de ce type me trotter en tête, j’en avais un peu parlé avec certains twittos… l’AJAR l’a fait, bravo à eux. Il va peut-être falloir que je réfléchisse à sortir de ma caverne.
L’accumulation des articles sur la différence entre hypnotique intraveineux (propofol) ou inhalé (halogéné) ces dernières années me turlupine. Il semble que le propofol soit protecteur lors d’une chirurgie pour cancer. Les patients vivraient plus vieux, avec moins de localisations secondaires.On ne peut pas être anesthésiste, s’occuper de patients avec un cancer et ne pas lire l’article de Nature Reviews de Hiller.
Suite de mes réflexions sur le fer en périopératoire. Les choses se décantent et sont plus claires dans ma tête. Ce qui m’intéresse ce sont les patients qui bénéficient d’une chirurgie pour un cancer. Dans ce contexte, nous avons souvent peu de temps entre la consultation et l’opération et il y a souvent une petite inflammation latente.
J’ai le sentiment que le fer injectable est de plus en plus poussé sur le devant de la scène par l’industrie pharmaceutique, Vifor Pharma en particulier. Cette entreprise suisse possède les marques Venofer et Ferinject. Depuis que le fer-saccharose (Venofer) est « génériqué », le carboxymaltose ferrique est poussé sur le devant de la scène.
Le sujet m’intéresse car je trouve que le transport de l’oxygène est un sujet sacrément important en médecine et la culture locale de mon hôpital est forte sur ce sujet avec historiquement un leader d’opinion fort sur la SvO2 et le rapport DO2/VO2. En tout cas, j’ai été élevé dans ce contexte. Néanmoins, le temps passe, la SvcO2 ne tient pas tant que ça ses promesses et/ou le sujet est un peu en disgrâce… (C’était pourtant intéressant d’envisager de transfuser selon le terrain, l’hémoglobine et la SvO2, coucou Ziko ! ).
Par ailleurs, j’ai toujours l’impression de donner mon propre sang lorsque je rédige une prescription de culot globulaire (note : j’avais écrit au pluriel au premier jet), surtout dans un contexte stable, en post-opératoire, je suis toujours dubitatif quant au rapport bénéfice/risque et un tweet m’a beaucoup marqué, je pense que c’était @boiteasavon qui disait qu’une transfusion c’était une (mini) greffe !
J’ai découvert sur Twitter le podcast « La 25ème heure de garde ». Je ne peux qu’avoir de la sympathie pour des collègues qui, comme moi, choisissent un branding qui les rendent furtifs
Le podcast traite d’anesthésie-réanimation sur un ton détendu. Les sujets sont intéressants. J’aurais bien aimé qu’ils creusent un peu plus, c’est trop court pour un footing ! (j’attendais la contre-attaque des jeunes avec l’article de Guidet sur le sujet âgé en réanimation ; et on veut des détails techniques ! pour ou contre la kétamine chez le sujet âgé ?)
Je vais désormais prier chaque jour pour que les sympathiques collègues de la capitale invite @Fluidloading pour refaire le monde (oui on peut faire un truc bien à distance, Jogging Bonito le prouve
update au lendemain de l’écriture de cette note, j’avais uniquement écouté l’épisode sur les sujets âgés au bloc au moment de l’écriture de cette note. Les autres épisodes se terminent aussi par des canulars téléphoniques. Ceux ci sont d’un humour facilement critiquable, moins ma tasse de thé que le reste du podcast. Mon caractère carabin est peut être anesthésié par mon habitude des propos policés sur les réseaux sociaux.
Voilà bien un sujet que je n’aime pas. Je n’y comprends rien à la troponinologie, un coup le dosage est hyper sensible, l’autre coup il est ultra sensible. Déjà ça part mal. Néanmoins, il faut que je creuse le sujet parce que le cœur c’est quand même important non ?
J’ai été marqué par l’écoute du passionnant podcast BaladoCritique (coucou Romain !) sur l’étude VISION. Bon, ça m’éclate plus d’écouter Jogging Bonito mais je trouve admirable que des gens fassent un podcast de biblio avec une page web bien faite et pas mal de ressources.
Plus de 21 000 patients ont été inclus. L’étude est assez proche de la vraie vie puisqu’ils ont inclus « large », différentes chirurgies, programmé vs urgence, bénin/malin, etc. Même si je ne sais absolument pas comment on peut revoir plus de 21 000 dossiers de patients (je me noyais avec 40 patients pour ma thèse) on ne peut qu’admirer la ténacité des investigateurs pour monter cette étude d’ampleur mondiale.
Twitter est retors, qui en douterait ? alors que mon addiction pour le réseau social s’estompait à force d’être fatigué par ce que j’y lisais, un tweet sauvant le bébé avec l’eau du bain est apparu dans ma timeline :
We have now cared for >2500 general ENT surgery with #nointraoperativefentanyl. #Lidocaine #Magnesium and #SubanestheticKetamine replace the fentanyl. Now adding #Clonidine to the formulary… https://t.co/ixc4b7Lk7B any advise? @painfreeED #FOAMed pic.twitter.com/MHqpgkPrre
— david samuels, MD (@djsammy8) March 24, 2018
Et voilà, je fais connaissance avec un collègue d’outre atlantique qui se passionne aussi pour une certaine façon de faire de l’anesthésie : utiliser moins de morphiniques.
Il est intéressant de noter que ce qui me semble être un des moteurs de sa stratégie est la terrible épidémie de toxicomanie aux opiacées dont souffre l’Amérique. Je pense qu’il veut limiter son utilisation des morphiniques pour éviter les phénomènes de tolérance aiguë (que je ne vois pas trop en pratique) et épargner au patient tout morphinique post-op qui pourrait le mener à une consommation récurrente et à l’addiction. Chez nous, je n’ai pas l’impression que la prescription d’une boîte de paracétamol+codéïne à la sortie de l’hôpital mène à tout ça mais je n’ai pas plus de recul que l’appel téléphonique systématique du lendemain. Bref.
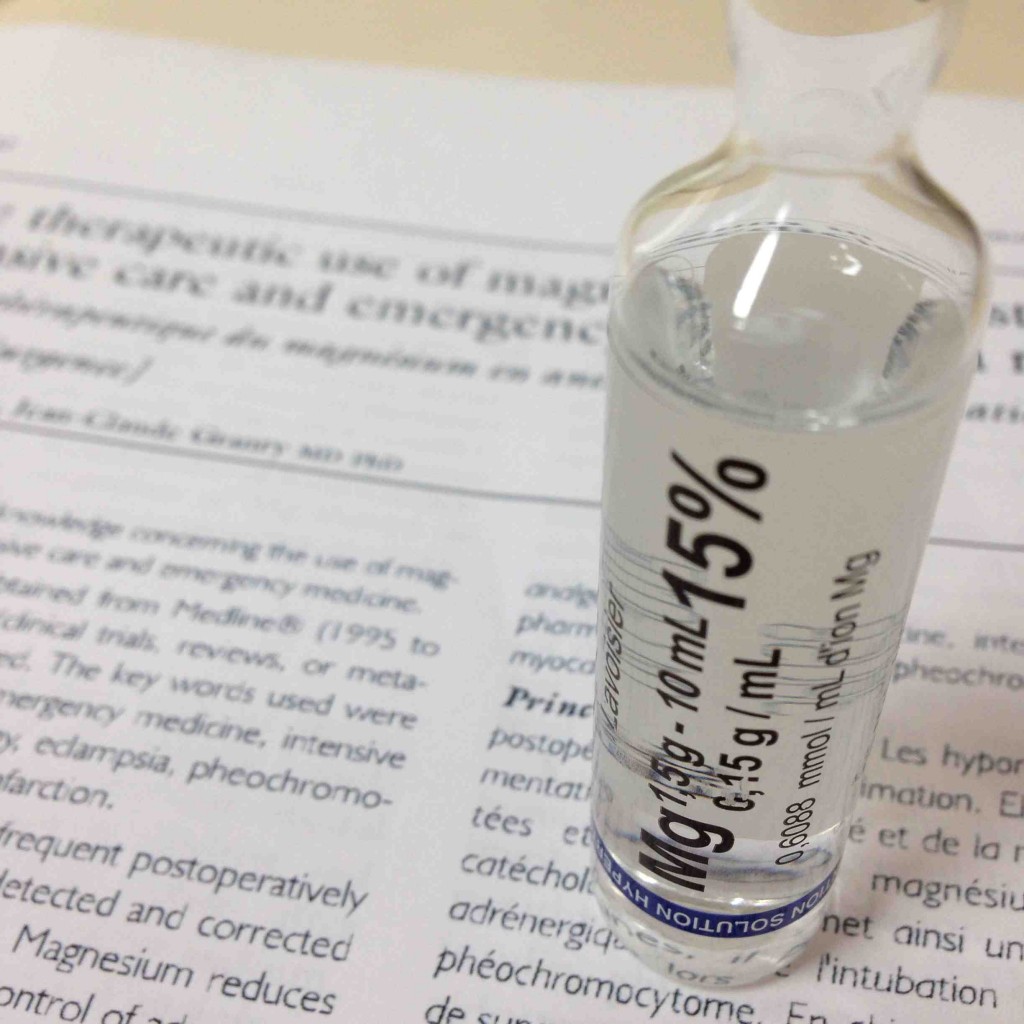
S’en suit une discussion sur l’utilisation du sulfate de magnésium en anesthésie, il a l’air plus convaincu que moi et me transmet tout une biblio intéressante. Il y a notamment dans le lot un article de 1916 décrivant les premières utilisations chez l’homme à visée anesthésique.
Voici le troisième cas clinique qu’ils présentent dans cet article :
Plus de 500 mg par minute ! Soit environ une ampoule de MgS04 à 15% toutes les 3 minutes. Au démarrage de l’intervention, je comprends qu’ils ont accéléré la perfusion jusqu’à donner 1,3 g/min de MgSo4 pendant 13 minutes ! Don’t do this at home !
Ce matin, discussion avec ma super interne sur le tabac en péri-opératoire. Deux remarques sur la feuille d’anesthésie du patient : ne pas zapper cette donnée car c’est utile pour calculer le score d’Apfel et une interrogation autour d’une prescription de Nicopatch par un autre collègue.
Toute à l’heure, en prenant ma douche après être arrivé au travail en courant, m’est venue cette réflexion sur une problématique de mon travail d’anesthésiste-réanimateur. Je suis payé pour faire des choses mais la grosse valeur de notre métier c’est de faire que d’autres choses n’arrivent pas. La mort étant le plus gros obstacle à éviter.